Thérapie et évolution :
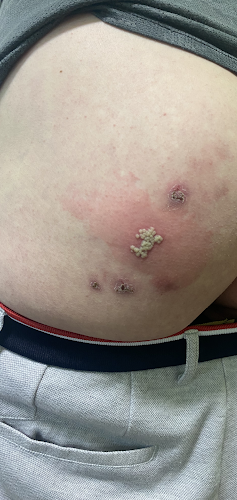
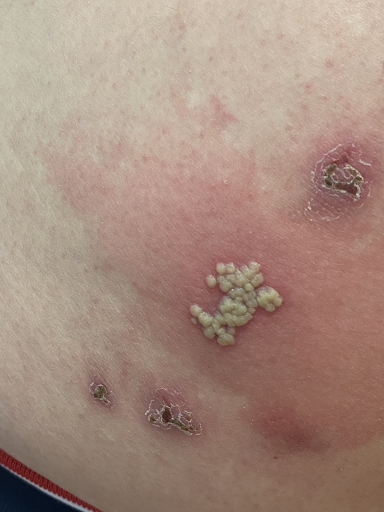
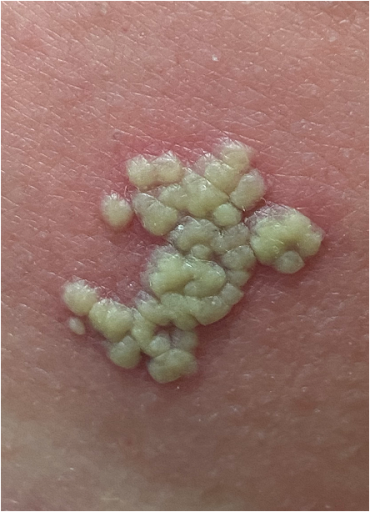
Les pustules si bien délimitées et densément groupées permettent de poser un diagnostic visuel d’herpes progenitalis. L'anamnèse et les lésions résiduelles indiquent des récidives fréquentes. Cependant, l'érythème étendu suggère une surinfection bactérienne secondaire sous la forme d'un érysipèle glutéal, probablement due à l'irritation mécanique causée par les longues périodes assises nécessaires dans le cadre de son travail, ainsi qu'au grattage dû aux démangeaisons. La porte d'entrée a été la barrière cutanée compromise par l'herpès. L'infection virale prédominante a entraîné une déplétion de la numération des globules blancs, expliquant l'absence de déviation gauche attendue dans un érysipèle. Enfin, la microbiologie a confirmé l'infection par le HSV. La détection de Candida correspond à une colonisation non spécifique. Car c’était un cas d'érysipèle, aucune identification d’un germe spécifique n'était attendue dans le prélèvement.
Herpès progenitalis : une première infection violente et douloureuse
L'herpès progenitalis correspond à la deuxième manifestation de l'herpès génital, dont la primo-infection est asymptomatique dans la majorité des cas. Alors que l'infection orofaciale (herpès labial) survient généralement suite à une primo-infection durant l'enfance (presque toute la population est infectée), la primo-infection de l'herpès génital survient généralement après la puberté et atteint une prévalence de 20 à 25 % à l'âge adulte. L'herpès génital fait partie des infections sexuellement transmissibles (IST). Bien que le HSV-2 soit le principal agent de l'herpès génital, le HSV-1 peut également en être responsable. La "règle de la ceinture" souvent citée lors des conférences dermatologiques (HSV-1 au-dessus, HSV-2 en dessous de la ceinture) n'est donc plus fiable.
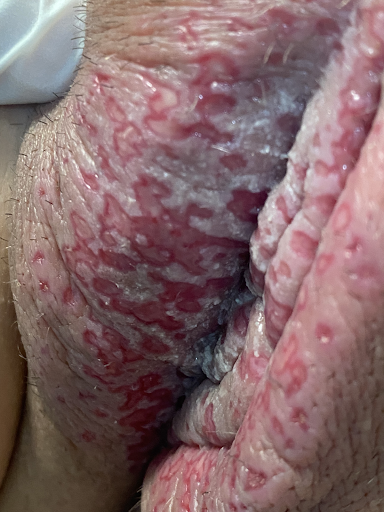
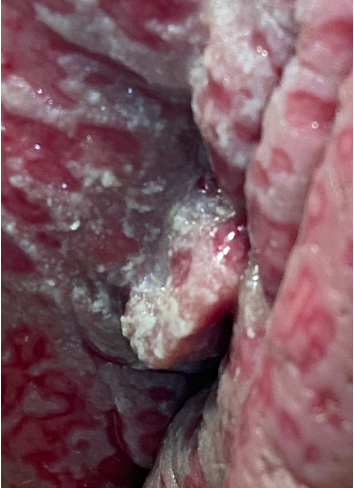
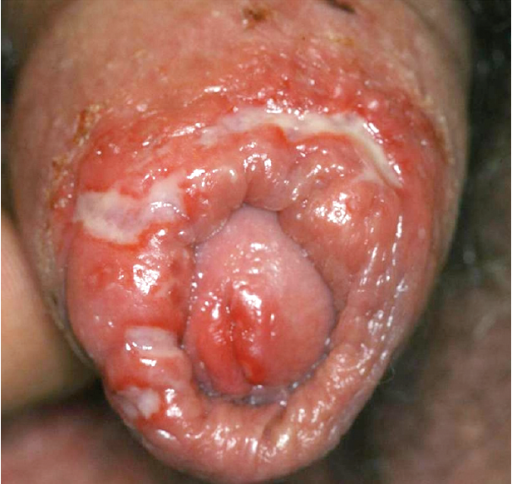
L'infection génitale primaire se caractérise par des vésicules sévères et douloureuses, susceptibles de se transformer en ulcérations dans la région génitale. Elle affecte en premier lieu la muqueuse génitale féminine sous forme de vulvovaginite herpétique (image 2), mais aussi (plus rarement et de manière plus légère) le gland et le prépuce de l'homme sous forme de balanoposthite herpétique. Il existe généralement un état de malaise général avec des maux de tête, de la fièvre et un gonflement des ganglions lymphatiques.

a
b
c
d
Image 2 : Primo-infection génitale par HSV-2 chez une patiente de 43 ans (a). Ulcération muqueuse superficielle sévère des grandes et petites lèvres (b, c). Balanoposthite herpétique chez un autre patient (d).
Dans le cas des infections orofaciales et génitales, la transmission des HSV se fait par contact direct avec les muqueuses (salive, rapport sexuel). Après la primo-infection, les virus de l'herpès simplex persistent à vie dans les ganglions nerveux régionaux. À partir de ce stade latent, les HSV peuvent être réactivés le long des nerfs sensitifs de la peau. Les facteurs déclenchants de la réactivation sont l'effort physique, les traumatismes, le stress et la menstruation.
La primo-infection par l'herpès orofacial passe inaperçue ou se manifeste sous la forme d'une gingivostomatite herpétique légère. La réactivation se produit ensuite généralement dans la région orale ou péribuccale. L'herpès génital touche aussi bien la région génitale (herpès génital) que, beaucoup plus souvent, la région glutéale ou la région abdominale inférieure (herpès progénital). Les symptômes prodromiques sont typiques avant l'apparition des vésicules groupées de la taille d'un grain de riz, qui se transforment rapidement en pustules et guérissent en 1 à 2 semaines. Les symptômes sont généralement légers, mais une douleur intense est également possible.
La fréquence des récidives d'herpès génital dues au HSV-2 est cinq fois plus élevée que celle due au HSV-1. Les symptômes sont plus fréquents chez les hommes. Il convient de noter que les patients infectés peuvent excréter le virus même en l'absence de symptômes. Les femmes atteintes d'herpès génital récidivant présentent une excrétion virale asymptomatique jusqu'à 20 % des jours, indépendamment des récidives.
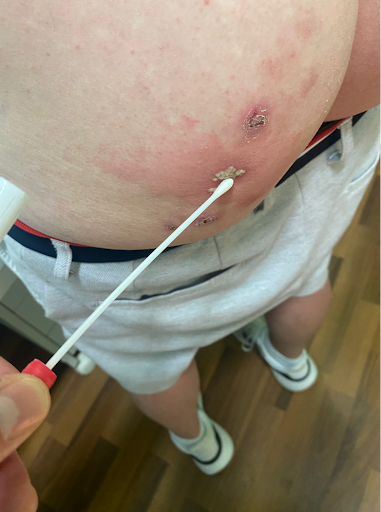
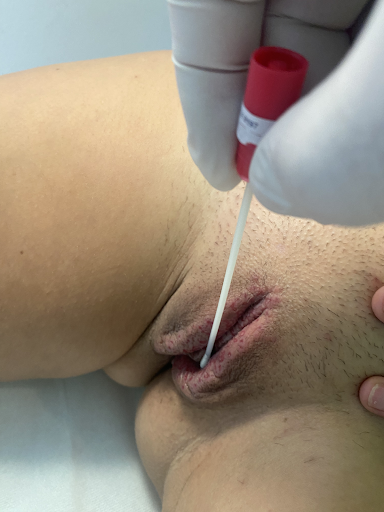
Pour le diagnostic, la méthode de choix est le frottis sec lésionnel pour PCR ou immunofluorescence. La sérologie des anticorps peut apporter des informations sur l'infection via la détection des anticorps spécifiques IgM ou IgG (Image 3).
a
b
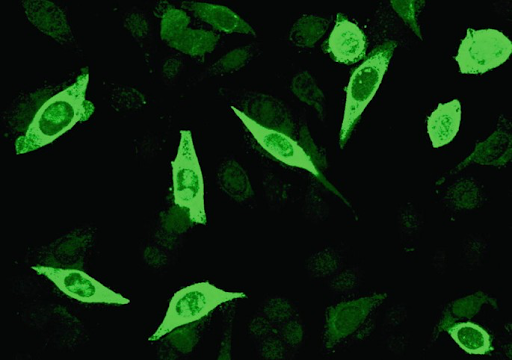
c
Image 3 : Prélèvement lésionnel pour herpes progenitalis lors de la primo-infection (a) et lors de la manifestation de la récidive (b). Immunofluorescence positive en cas d'infection par HSV (c).
Il n'est pas rare, comme dans le cas présent, que l'herpès progenitalis soit interprété à tort comme un zona récidivant. Celui-ci serait pourtant beaucoup plus douloureux, se manifesterait plus clairement dans le dermatome et ne récidiverait chez les personnes immunocompétentes qu'après de longues années. Les pustules groupées sont également souvent interprétées comme une impétigo contagiosa, ce qui conduit à un traitement antibiotique. Les lésions résiduelles dans le cas présent peuvent également évoquer une pyodermie positive au PVL. Les souches de Staphylococcus aureus (PVL-SA) produisant de la Panton-Valentine-Leukozidin (PVL) sont souvent associées à des abcès récurrents chez les jeunes en bonne santé. Ces abcès touchent souvent le tronc, les fesses et les extrémités proximales. L'exotoxine, qui provoque des infections cutanées progressives, ne peut pas être détectée par l'antibiogramme classique, mais nécessite une demande de laboratoire explicitement formulée et des antibiotiques spécifiques.
Dans le cas de l'herpès génital primaire, l’infection vaginale aiguë à Candida est le diagnostic erroné le plus fréquent, mais pour l'herpès génital, la douleur et l'adénopathie sont au premier plan. Bien entendu, il faut également exclure les pyodermies gram-positives ou gram-négatives.
Dans le cas présent, une thérapie par valaciclovir à 2x500mg pendant 5 jours a été prescrite. Ce traitement doit être répété à chaque poussée, dès l'apparition des symptômes prodromiques. L'objectif est de réduire la fréquence des récidives, car une éradication complète du pathogène est impossible. Les tableaux 1 et 2 présentent les régimes thérapeutiques actuellement recommandés pour l'infection primaire et la récidive de l'herpès génital.
Tableau 1 : Traitement antiviral de l'infection primaire génitale à HSV
| Infection primaire | Traitement |
|---|---|
| Aciclovir p.o. |
5 x 200 mg/jour pendant 5 à 10 jours ou 3 x 400 mg/jour pendant 7 à 14 jours |
| Valaciclovir p.o. |
2 x 500-1.00 mg/jour pendant 7 à 14 jours |
| Famciclovir p.o. |
3 x 250 mg/jour pendant 5 à 10 jours ou 2 x 250mg/jour pendant 7 à 14 jours |
Tableau 2 : Traitement antiviral de la récidive d'infection génitale à HSV
| Infection primaire | Traitement |
|---|---|
| Aciclovir p.o. |
2-3 x 400 mg/jour pendant 5 jours ou 3 x 800 mg/jour pendant 2 jours Alternative: traitement à long terme 2 x 400 mg |
| Valaciclovir p.o. |
2 x 500 mg/jour pendant 3 à 5 jours ou 2 x 2000 mg/jour pendant 1 jour Alternative: traitement à long terme 2 x 500 mg |
| Famciclovir p.o. |
2 x 120 mg/jour pendant 5 jours ou 2 x 1.000 mg/jour pendant 1 jour |
Parallèlement au traitement antiviral, une antibiothérapie par flucloxacilline 3x 0,75g par jour par voie orale pendant 7 jours a été administrée en raison d'une suspicion d'érysipèle secondaire. Avec le traitement, l'érysipèle et l'herpès progénital ont tous deux guéri.
Conclusion : Il faut réduire la fréquence des récidives de l'herpès génital grâce à la thérapie antivirale.
L'herpès génital est une infection, le plus souvent par le HSV-2, dans la région des organes génitaux, et fait partie des IST. L'infection primaire est généralement inapparente. Les récidives se manifestent souvent sous forme d'herpès progenitalis, qu'il est important de différencier du zona et des pyodermites. Même les personnes infectées asymptomatiques peuvent être contagieuses. La thérapie antivirale peut réduire de manière significative la fréquence des récidives. En raison des succès thérapeutiques contre le SIDA, y compris la prophylaxie post- et préexposition, et de l'insouciance croissante qui en résulte, on observe une augmentation générale des IST.