Médecine sexospécifique : de la théorie à la pratique
La médecine sexospécifique progresse en Europe. Les symptômes et l’efficacité des traitements peuvent varier entre les hommes et les femmes. Si la recherche intègre de plus en plus ce facteur, les médecins restent peu informés. Des universités suisses leur proposent désormais un module de formation continue.
En médecine, la recherche et les essais cliniques sont longtemps restés axés sur les hommes. Les symptômes et l'évolution d’une maladie chez les patients masculins sont encore souvent considérés comme la norme. Dans leur pratique, les médecins peinent à prendre en compte ces différences entre les sexes, intégrées très récemment dans la formation médicale de base.
La formation continue qui sera proposée en mai 2020 par les universités de Berne et Zurich, pionnières en Europe, permettra une mise à niveau des connaissances. Au programme, onze modules enseignés par des experts nationaux et internationaux porteront sur les recherches en cours et les dernières données probantes.
(Crédit : USZ)
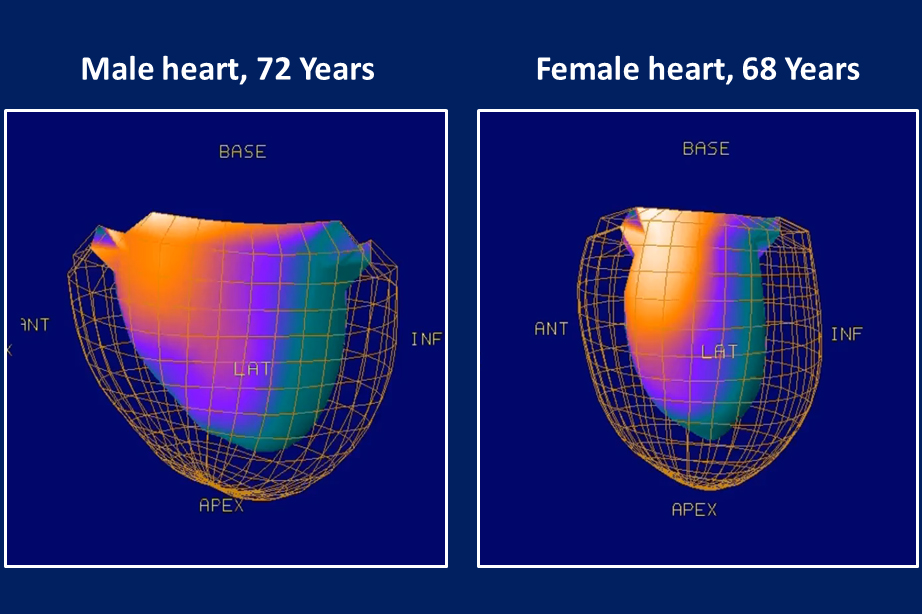
Un cas typique : les maladies cardiovasculaires
Une crise cardiaque est fréquemment considérée comme un évènement typiquement masculin. Pourtant, les femmes en sont tout autant victimes, mais en moyenne 10 ans plus tard que les hommes.
«On sait que les femmes ayant subi un infarctus aigu du myocarde présentent plus souvent des symptômes non spécifiques, et par conséquent subissent des retards plus importants dans la prise en charge» explique la professeure Catherine Gebhard 1, cardiologue à l'hôpital universitaire de Zurich et responsable de cette formation. Elles se plaignent plus fréquemment de grande fatigue et de nausée, des symptômes qui peuvent échapper à la vigilance des médecins.
Concernant les cardiopathies ischémiques, dont la prévalence chez les femmes a été soulignée, c'est l’angiographie qui est habituellement utilisée pour le diagnostic. Or celle-ci n'est pas efficace chez les femmes. Nombre d'entre elles, souffrant de douleurs dans la poitrine, ont des angiographies « normales » et faute de prise en charge font par la suite un infarctus ou un AVC.
L'efficacité des traitements varie aussi selon le sexe. Bien que le métabolisme des médicaments soit différent chez les femmes, celles-ci restent sous-représentées dans la plupart des essais cliniques. Les derniers rapports de la Food and Drug Administration pour la période 2004-2013 révèlent d’ailleurs que les effets secondaires sont 50 % plus fréquents chez les femmes que chez les hommes.
La prévention pâtit aussi de ce manque de connaissances. Les femmes se sentent moins concernées par les campagnes et par le dépistage. Pourtant, celles souffrant de diabète ont par exemple davantage de risques de développer une maladie coronarienne ou un AVC.
Le scénario inverse se produit également. «Les stratégies de gestion des affections "typiques" des femmes, comme l'ostéoporose, sont dérivées de populations à prédominance féminine et la maladie est largement méconnue et sous-traitée chez les hommes» d’après la Pr Gebhard. Mais ce cas de figure est beaucoup plus rare.
En France, améliorer la recherche
Dès 2014, l’Inserm encourageait la réflexion sur ce thème par la création d’un groupe «Genre et recherche en santé» et des journées thématiques. L’objectif était d’améliorer les pratiques en recherche, en incitant les chercheurs à considérer davantage ces différences entre hommes et femmes.
Jennifer Merchant - professeure à l’Université Panthéon-Assas et spécialiste notamment des questions de bioéthique - reprenait l'année suivante cet exemple des maladies cardio-vasculaires 2. Concernant leur survenue plus tardive chez les femmes que chez les hommes, elle rappelait que «la raison couramment invoquée tiendrait à la ménopause susceptible de favoriser l'hypertension, le diabète, l’hyperlipidémie, l’obésité et autres troubles métaboliques», une hypothèse qui conforte «une vision stéréotypée des différences femmes/hommes». Or, en l’absence de données avérées, invoquer un rôle prépondérant des hormones est bien hâtif.
La chercheuse pointait notamment deux aspects éloquents. D’une part, les femmes sont sous-représentées dans les recherches sur les maladies cardio-vasculaires : essais cliniques, études, recherches biomédicales sur des animaux femelles. Sur l’ensemble des protocoles de recherche, environ 33,5% des participants seulement sont des femmes. D’autre part, cette sous-représentation est particulièrement visible dans le domaine des recherches sur les moyens de réduire l’hypercholestérolémie, le risques d’ischémie et de crise cardiaque.
Un courant venu d’Amérique du nord
Aux États-Unis et au Canada, cela fait 20 ans que les facteurs de genre et de sexe sont pris en compte dans les recherches sur les maladies cardio-vasculaires. Ceci a amélioré les connaissances quant au diagnostic et traitement, mais aussi l’efficacité des actions de prévention.
Dans la foulée des mouvements féministes des années 1970, des parlementaires américaines de tous bords avaient pointé du doigt l’absence des femmes dans les essais cliniques. Les chercheurs mettaient alors en avant les différences hormonales, accusées de fausser les résultats. Il a fallu attendre 1993 pour que soit votée une loi contraignant les autorités à inclure les femmes dans ces essais.
En Allemagne, la cardiologue Vera Regitz-Zagrosek est la 1ère et seule professeure spécialisée dans le domaine de la santé spécifique des femmes. Elle a créé et dirigé l'Institut de recherche sur le genre en médecine à l’hôpital universitaire La Charité de Berlin. Elle explique ici (en français et anglais) des différences physiopathologiques notables entre hommes et femmes en cardiologie.
Si vous êtes inscrit.e sur esanum.fr, vous avez la possibilité de commenter cet article.
Sources :
1- Universités de Berne et Zurich
2- Groupe "Genre et Recherche en Santé"
Texte de présentation de la 2e Journée Éthique de l'Inserm (2015)
https://www.inserm.fr/sites/default/files/2017-08/Inserm_Note_ComiteEthique_GroupeGenre_juin2015.pdf