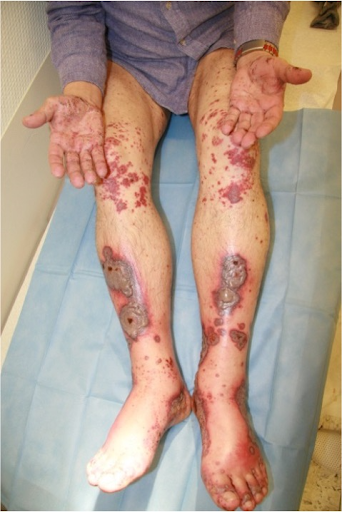
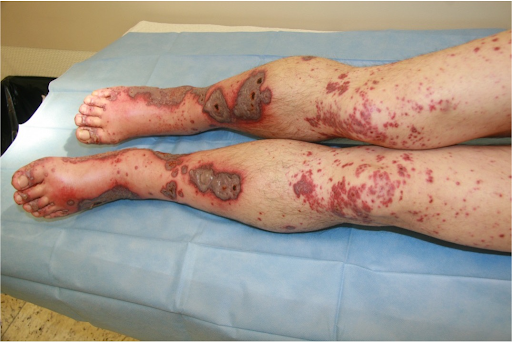
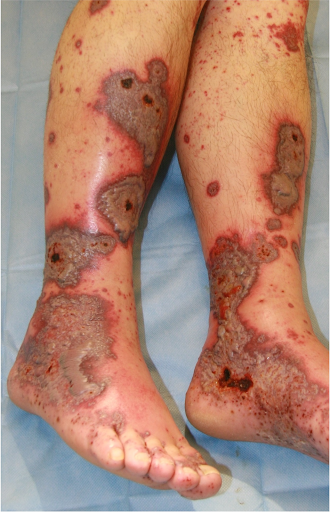
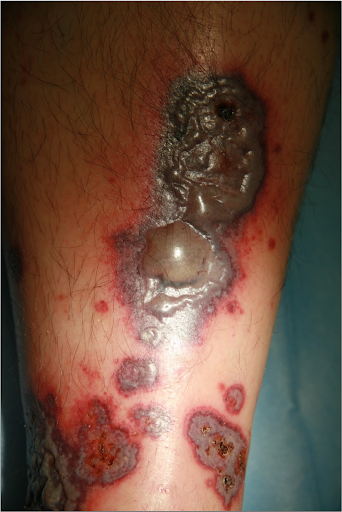
Histologie
Vasculite leucocytoclasique avec hémorragie prononcée.
Thérapie et évolution
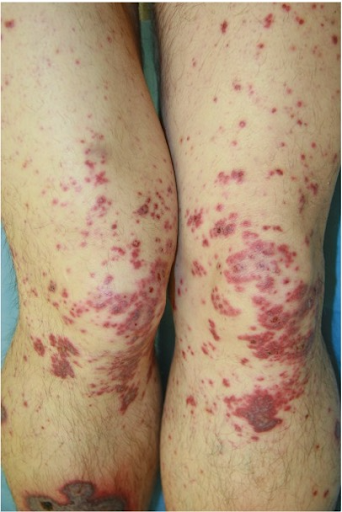
Le diagnostic dermatologique repose sur la triade clairement identifiable de :
- un purpura palpable,
- un phénomène de diffusion exanthématique,
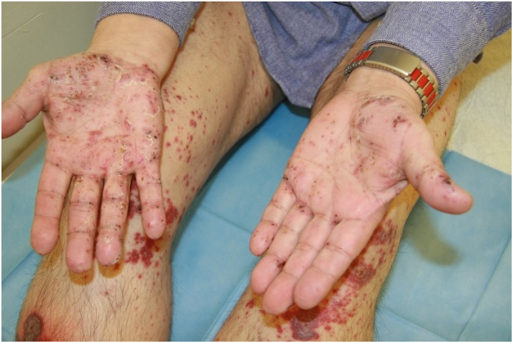
- une atteinte palmo-plantaire
ainsi que la corrélation temporelle avec l'infection traitée par antibiotiques et par AINS.
Les vascularites sont des maladies inflammatoires des parois vasculaires. La classification non uniforme se fait traditionnellement en fonction de la taille des vaisseaux touchés. Du point de vue dermatologique, il est utile de distinguer les vascularites cutanées, qui touchent principalement la peau, des vascularites systémiques. La vasculite allergique, ou purpura anaphylactoïde, est la forme la plus fréquente des vascularites cutanées touchant principalement les petits et très petits vaisseaux, en particulier les veinules post-capillaires.
Sur le plan étiopathologique, des complexes immuns se déposent sur les parois des vaisseaux entraînant une réaction allergique de type III (selon Coombs et Gell). L'inflammation, avec une attraction de leucocytes en masse, suit une activation du système du complément. Les anticorps IgA sont principalement impliqués. Les granulocytes s'incrustent dans la paroi vasculaire et provoquent des lésions par la formation d'enzymes et de radicaux libres d'oxygène. Les lésions de la paroi vasculaire au niveau des veinules entraînent des fuites de sang locales, avec apparition du purpura palpable. Dans le cas présent, l'anticoagulation a entraîné une sortie de sang particulièrement importante des vaisseaux. Le début est toujours caractéristique au niveau des membres inférieurs soumis à une charge orthostatique.
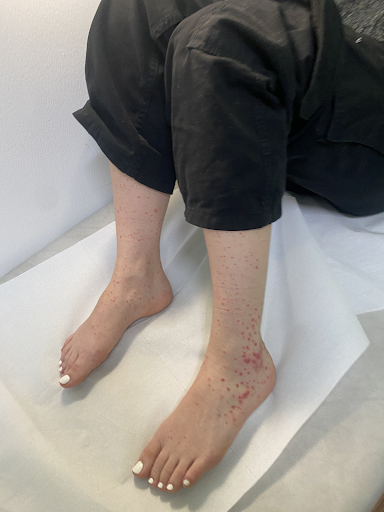
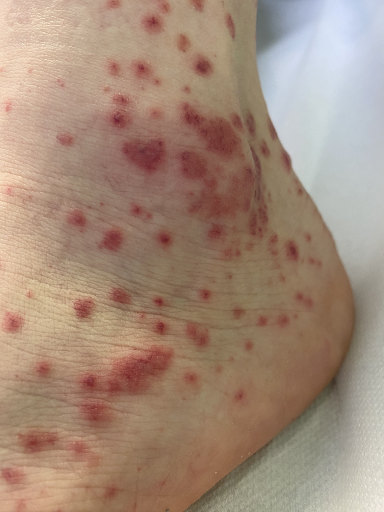
L’image 2 montre, à titre de comparaison, une vascularite allergique débutante sans inhibition de la coagulation.
a
b
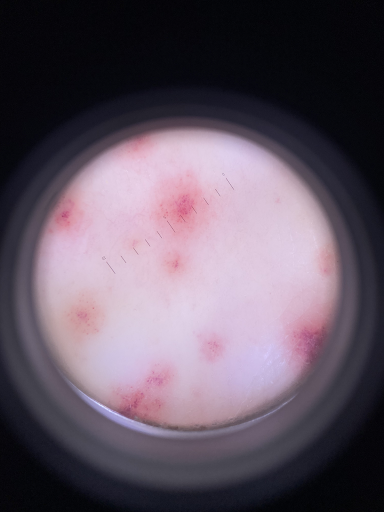
c
Image 2 : Chez une étudiante de 23 ans, un exanthème pourpre s'est développé progressivement sur les membres inférieurs à la suite d'une infection à streptocoques du pharynx (a, b), avec une légère douleur croissante. Le dermatoscope permet de bien visualiser les hémorragies ponctuelles (purpura) qui ne peuvent pas être supprimées (c). La relation avec l'infection bactérienne semble probable, bien que les AINS déjà pris puissent également en être la cause.
Étant donné que les granulocytes impliqués se détruisent en traversant les parois des vaisseaux, cette maladie est également appelée vasculite leucocytoclasique (image 3).
a
b
c
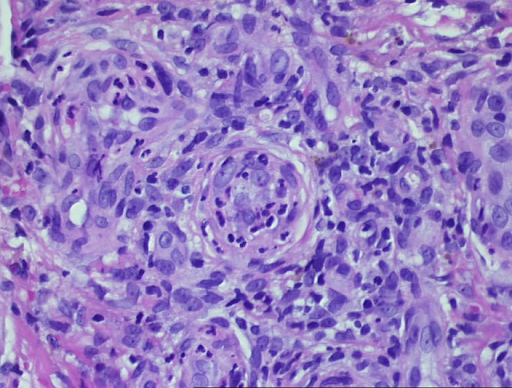
d
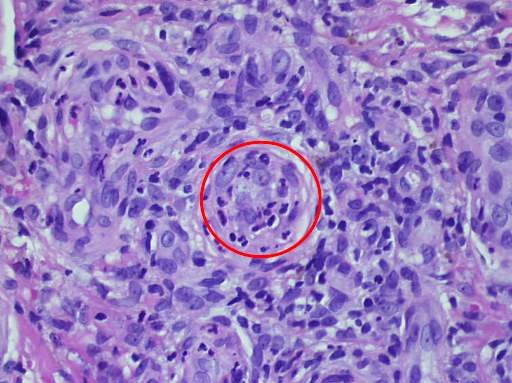
e
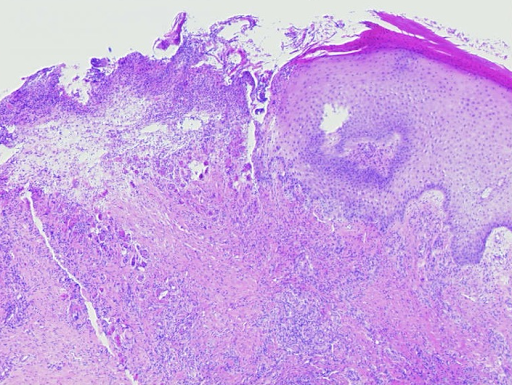
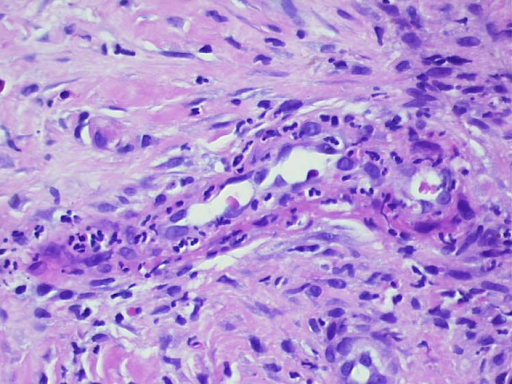
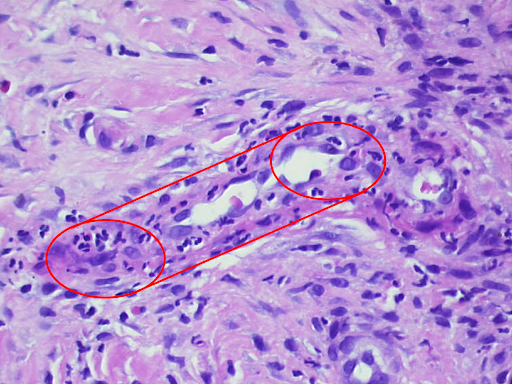
Image 3 : Résultat histologique d'une vasculite leucocytoclasique, montrant une destruction partielle et un décollement de l'épiderme (a). Des granulocytes avec un noyau segmentés se trouvent dans les vaisseaux et les parois vasculaires. Nécrose fibrinoïde des parois vasculaires et granulocytes en décomposition, également déposés péri-vasculairement (b, c). Obstruction résiduelle et infarcissement des petits vaisseaux cutanés (d, e).
En cas de thrombose vasculaire, des nécroses étendues peuvent se développer. Dans le contexte d'une anticoagulation orale, comme dans le cas présent, les saignements sont plus importants et durent plus longtemps, pouvant entraîner la formation de bulles hémorragiques. Il est crucial de reconnaître un tableau clinique qui progresse rapidement et de prendre des mesures thérapeutiques à temps. La biopsie confirmerait de manière certaine le diagnostic, mais le prélèvement d'échantillons n'est pas très agréable pour les patients et le rapport de résultats n'est généralement disponible que de nombreux jours plus tard. C'est pourquoi il est judicieux de traiter selon les résultats cliniques.
Il est d'abord essentiel d'identifier et si possible d'éliminer les facteurs déclenchants. Dans le cas de la vasculite allergica aiguë, il s’agit fréquemment d'infections respiratoires (surtout chez les jeunes patients) ou urogénitales. Des antigènes bactériens (par exemple, infection streptococcique) et viraux (par exemple, hépatite A, hépatite B) sont souvent impliqués. D'autre part, le traitement antibiotique d'une infection (surtout les préparations à base de sulfonylurées) ou le traitement par AINS (salicylates) peuvent également en être la cause. Les causes possibles d'une vasculite chronique incluent les protéines étrangères (par exemple, maladie sérique) et les auto-antigènes (par exemple, collagénoses, néoplasies).
Dans le cas présent, selon l'anamnèse, le cotrimoxazole semblait être l'agent déclencheur le plus probable. Il a donc été arrêté. Dans le cas de l'étudiante (image 2), le déclenchement streptogène semblait plus probable.
Cette distinction est cruciale, car en cas de situation réactive à une infection, un antibiotique peut être nécessaire, tandis que dans le cas d'une réaction médicamenteuse, des stéroïdes systémiques sont plus appropriés. S'il y a doute, la combinaison des deux approches thérapeutiques peut également être judicieuse. Localement, un stéroïde puissant tel que le mométasone, le bétaméthasone (classe III) ou le clobétasol (classe IV) doit toujours être appliqué en association avec une compression des membres inférieurs. Dans les cas graves, il peut également être utile d'administrer une brève dose de stéroïdes, en commençant par 1 mg/kg de poids corporel et en diminuant rapidement.
Dans le cas présent, le patient a été hospitalisé en dermatologie et traité initialement avec du clobétasol, puis avec du mométasone en application locale pendant un total de 2 semaines et avec une dose de prednisolone par voie orale pendant 7 jours. Le traitement a permis une guérison rapide et immédiate, laissant des cicatrices discrètes et plates et des hyperpigmentations post-inflammatoires. Dans le cas de l'étudiante mentionné ci-dessus (image 2), le traitement stéroïdien local et la compression de la jambe ont suffi pour obtenir une guérison complète. Cela souligne l'importance de la reconnaissance rapide et d'une mise en place immédiate du traitement.
Pour les formes évolutives chroniques, la thérapie par dapsone systémique a montré des résultats prometteurs. En général, dans les vascularites chroniques graves, on utilise le MTX et l'azathioprine ainsi que des anticorps monoclonaux comme le rituximab. Chez les jeunes enfants en particulier qui présentent une triade de coliques abdominales, de douleurs articulaires et de purpura palpable aux jambes, la purpura Schönlein-Henoch (une forme particumière de la vasculite allergica) doit être envisagée. La présence d'une néphrite par complexes immuns est souvent déterminante pour le pronostic. Outre les symptômes cutanés de vascularite, on observe également des douleurs abdominales, des douleurs articulaires et lombaires ainsi qu'une altération significative de l'état général. Une diarrhée sanglante, une hématurie et des œdèmes des genoux dus à des extravasations sont typiques des cas les plus graves.
Il convient toujours de vérifier le statut urinaire, y compris l'albumine, et les valeurs rénales, y compris le DFG. Les facteurs déclenchants sont généralement des infections bactériennes et virales survenues 1 à 3 semaines auparavant. En l'absence de traitement, des nécroses acrales des membres et même des évolutions létales peuvent survenir pour les cas les plus extrêmes.
Conclusion : urgence dermatologique - Vasculite allergica
La vascularite allergique est une situation d'urgence dermatologique. Il s'agit de la forme la plus fréquente de vascularite cutanée. Un diagnostic et un traitement effectués à temps permettent dans la grande majorité des cas une guérison rapide avec peu de séquelles. Les déclencheurs les plus courants sont les antigènes bactériens et viraux, les antibiotiques et les AINS. Le diagnostic définitif est confirmé par la détection histologique du purpura leucocytoclasique. La stratégie thérapeutique comprend l'élimination des facteurs déclencheurs lorsque c'est possible, un traitement stéroïdien local incluant une compression des membres inférieurs, et dans les cas graves et chroniques, l'utilisation de stéroïdes systémiques et d'autres immunosuppresseurs. Une forme spéciale de vasculite allergica à craindre chez les enfants : la purpura de Schönlein-Henoch.